Monia Di Prete
Cattedra di Anatomia Patologica, Università degli Studi di Roma Tor Vergata
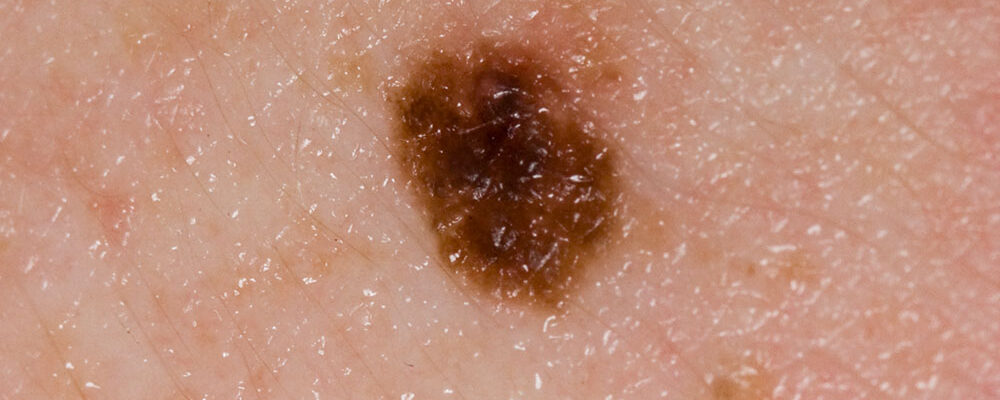
Il concetto di “nevo displastico” venne introdotto nel 1978 da Clark, in riferimento a una sindrome familiare con predisposizione a sviluppare melanomi da nevi atipici [1]. Questi ultimi simulano clinicamente il melanoma (diametro superiore a 6 mm, asimmetria nella forma, variazione di colore, contorno irregolare), ma sono generalmente benigni. Il nevo displastico, che ne è il correlato istologico, mostra atipia citologica dei melanociti e disordine architetturale (asimmetria, fibroplasia concentrica, fusione delle teche e, nelle lesioni composite, estensione della componente giunzionale oltre quella dermica e risposta infiammatoria). Tale entità è stata a lungo considerata elemento di passaggio tra nevi “tipici” e melanoma [2], come dimostrato anche dallo smisurato impegno dei dermatopatologi nel gradare la displasia.
Nel 1992 una Consensus Conference dei National Institutes of Health auspicava la presenza di un margine di resezione libero dalla lesione di 0,2-0,5 cm, senza specificare i criteri necessari all’allargamento del sito della precedente escissione. Sull’onda di questo moto, numerosi studi retrospettivi, effettuati su pazienti con lunghi follow-up, si sono susseguiti negli anni, con lo scopo di definire un approccio univoco al trattamento dei nevi atipici.
Uno di questi studi è stato condotto su lesioni con atipia di basso grado (da lieve a moderata). Nell’82% dei casi in cui veniva eseguito un allargamento di nevi precedentemente asportati in maniera incompleta, è stata trovata solo una cicatrice chirurgica, senza melanociti residui [3].
Un altro ha considerato lesioni con displasia severa, il 2% delle quali, mostrava alla ri-escissione caratteristiche del melanoma in situ o superficiale. Nonostante tale valore sia esiguo, nell’83% dei casi il melanoma si presentava in pazienti che avevano inizialmente subito una resezione chirurgica incompleta [4].
Ne emerge che la ri-escissione di lesioni con atipia di basso grado non è necessaria, anche quando estese ai margini chirurgici. Il grado di ricorrenza di questi nevi, infatti, è molto basso e non esistono casi riportati in letteratura di evoluzione in melanoma [3]. Questo supporta la crescente evidenza che l’osservazione clinica può essere un adeguato approccio per il follow-up dei nevi con displasia di basso grado, anche in caso di estensione ai margini di resezione. Viceversa, la ri-escissione di nevi con displasia severa è utile unicamente nel caso in cui la prima sia incompleta [4]. Sebbene la loro evoluzione in melanoma non sia documentata con certezza, l’allargamento dei margini di resezione può mostrare la presenza di melanoma residuo laddove nella prima escissione fosse presente solo displasia [5]. Ciò suggerisce, più che una trasformazione della lesione nevica residua, un campionamento inadeguato di un melanoma insorto su nevo displastico preesistente. Inoltre, malgrado l’allargamento dei margini delle lesioni con displasia severa completamente escisse non sia necessario, esso deve essere rapportato alle caratteristiche del paziente (età avanzata, lesioni del dorso nel sesso maschile o degli arti inferiori nel sesso femminile, anamnesi familiare o personale positiva per melanoma). La stretta osservazione clinica può essere, in questo contesto, il giusto compromesso tra un atto medico che potrebbe aumentare la morbosità per il paziente ed il contenimento dei costi a carico del sistema sanitario.
Bibliografia
- Clark WH Jr, Reimer RR, Greene M, Ainsworth AM, Mastrangelo MJ. Origin of familial malignant melanomas from heritable melanocytic lesions. ‘The B-K mole syndrome’. Arch Dermatol. 1978; 114 (5): 732-738.
- Goldstein AM, Tucker MA. Dysplastic nevi and melanoma. Cancer Epidemiol Biomarkers Prev. 2013; 22 (4): 528-532.
- Strazzula L, Vedak P, Hoang MP, Sober A, Tsao H, Kroshinsky D. The utility of re-excising mildly and moderately dysplastic nevi: a retrospective analysis. J Am Acad Dermatol. 2014; 71 (6): 1071-1076.
- Fleming NH, Egbert BM, Kim J, Swetter SM. Reexamining the threshold for reexcision of histologically transected dysplastic nevi. JAMA Dermatol. 2016; 152 (12): 1327-1334.
- Engeln K, Perters K, Ho J, et al. Dysplastic nevi with severe atypia: Long-term outcomes in patients with and without re-excision. J Am Acad Dermatol. 2017; 76 (2): 244-249.